
 しぎょう院長
しぎょう院長こんにちは。循環器専門医のしぎょうです。
今回は「減塩のしすぎが逆効果になる」という、ちょっと驚かれるかもしれないお話をします。多くの方が、
「塩は血圧に悪いから、減らせば減らすほどいい」と思っていますよね。
実際、高血圧の食事療法といえば「減塩」が基本で、
日本高血圧学会のガイドラインでも強く推奨されています。
でも、実は「塩分を減らしすぎると健康被害が出る」ということが、世界的な研究でわかってきています。


もしかして、あなたもこんな悩みを抱えていませんか?
「血圧が高いから塩分を徹底的に控えているのに、なぜか体調がすぐれない」
「1日2gまで塩分を制限しているのに、検査結果が思うように改善しない」
「減塩料理を続けているけれど、血圧が不安定でつらい」
もしこのような経験がおありでしたら、それは減塩のしすぎが問題かもしれません。
私は循環器専門医として年間数万人の高血圧や心臓病の患者さんと向き合っていますが、近年「減塩のしすぎ」で体調を崩される方が増えていることを実感しています。
真面目な患者さんほど陥る「減塩の落とし穴」
先日も、こんな患者さんがいらっしゃいました。
60代の男性で、3か月前の健康診断で血圧140/90mmHgと指摘され、健診センターで「塩分制限してください」という指導を受けました。真面目な田中さんは、塩分が悪いのだ!頑張って薬を飲まないでいけるようにこれを機に生活習慣を改変しようと醤油やソースを一切使わず、出汁だけの味付けで食事を続けました。
しかし1か月後、「だるくて仕方がない」「食欲がわかない」「立ちくらみがひどい」との症状が出てきてご家族に心配されて当院に来院されました。血液検査をすると、ナトリウム濃度が正常値を下回っており、低ナトリウム血症を起こしていたのです。
田中さんのような例は決して珍しくありません。「健康のため」と始めた減塩が、かえって体を壊してしまう。これが現在、多くの方が直面している「減塩の矛盾」なのです。
実は医学界でも議論が分かれている「適切な塩分量」
多くの方が信じている「塩分は少なければ少ないほど良い」という考え方。しかし、この常識に疑問を投げかける研究結果が、近年次々と発表されています。
衝撃の研究結果:減塩しすぎると死亡率が上がる?
2014年、医学界で最も権威のある雑誌の一つ「New England Journal of Medicine」に、衝撃的な研究結果が掲載されました。
この研究は、世界17か国、10万人以上を対象とした大規模な前向きコホート研究で、参加者の尿中ナトリウム排泄量を測定し、その後の心血管イベント(心筋梗塞、脳卒中など)や死亡率との関係を4年間にわたって追跡調査しました。
結果は医学界の常識を覆すものでした。
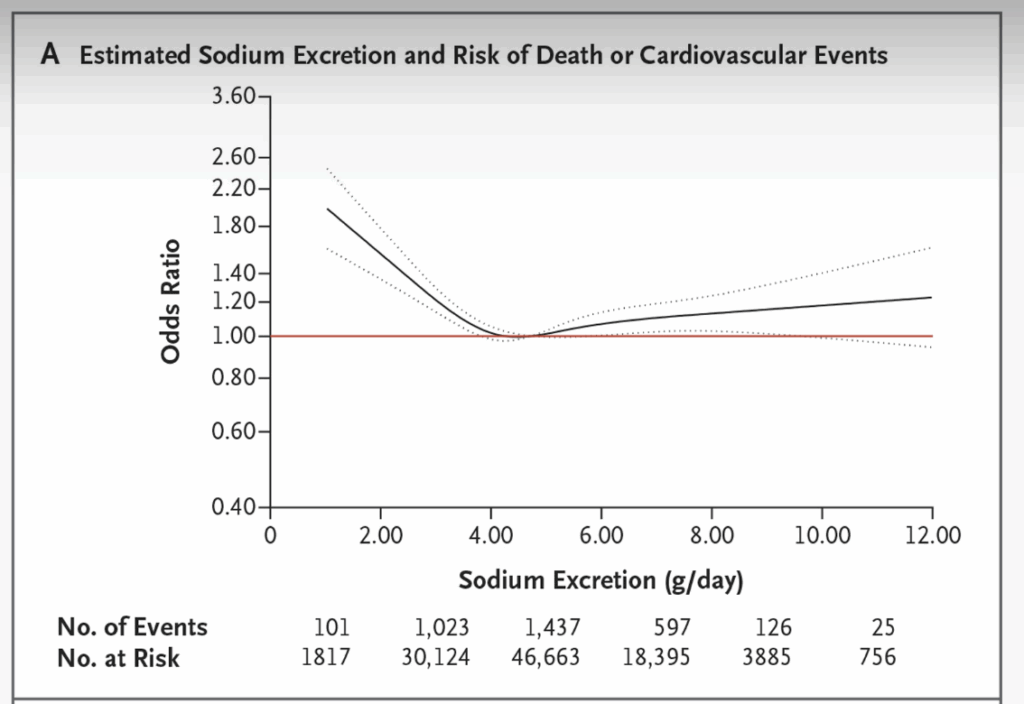

- 高塩分群(ナトリウム7g以上/日):心血管リスクが23%増加
- 中等度塩分群(ナトリウム4-6g/日):最もリスクが低い
- 低塩分群(ナトリウム3g未満/日):心血管リスクが27%増加
つまり、塩分が多すぎても少なすぎても危険で、「適度な塩分摂取」が最も安全だったのです。この現象は「U字カーブ現象」と呼ばれ、その後の複数の研究でも確認されています。
なぜ減塩しすぎると危険なのか?
この疑問に答えるため、まず体内でナトリウムがどのような役割を果たしているかを理解しましょう。
1. 体液バランスの維持 ナトリウムは細胞外液の浸透圧を調整し、体内の水分バランスを維持する重要な役割を担っています。極端に不足すると、細胞の正常な機能が維持できなくなります。
2. ホルモン系への悪影響 過度の減塩により体内のナトリウム濃度が低下すると、体は「緊急事態」と判断し、血圧を上げるホルモン(レニン・アンギオテンシン・アルドステロン系)を過剰に分泌します。これらのホルモンは血管を収縮させ、心臓への負担を増加させることが知られています。
3. 神経・筋肉機能への影響 ナトリウムは神経伝達や筋肉の収縮にも必要不可欠です。不足すると、だるさ、筋力低下、集中力の低下などの症状が現れます。
高齢者では特に注意が必要
2015年のCurrent Hypertension Reportsに掲載された研究では、高齢者や心不全患者における極端な減塩の危険性が指摘されています。
高齢者は若い人に比べて:
- 腎機能が低下しており、ナトリウムの調節能力が弱い
- 脱水になりやすく、低ナトリウム血症を起こしやすい
- 転倒リスクが高く、めまいや立ちくらみが重大な事故につながる可能性がある
実際に、75歳以上の高齢者を対象とした研究では、ナトリウム摂取量が1日3g未満の群で、転倒による骨折が有意に増加していることが報告されています。
間違いだらけの「減塩神話」を検証する
神話1:「血圧が高い人は塩分を完全にカットすべき」
真実: 確かに塩分の摂りすぎは血圧を上げますが、完全にカットする必要はありません。
日本高血圧学会の2024年ガイドラインでは、高血圧患者の目標塩分摂取量を「1日6g未満」としています。これは「ゼロ」ではなく「適度な制限」を意味しています。
神話2:「減塩食品を使えば安心」
真実: 減塩食品の中には、ナトリウムの代わりにカリウムを大量に使用している製品があります。腎機能が低下している方がこれらを大量摂取すると、高カリウム血症という別の危険な状態を引き起こす可能性があります。
神話3:「汗をかくときも塩分制限を続けるべき」
真実: 夏場の発汗時や運動時には、適切な塩分補給が必要です。過度な制限を続けると、熱中症や脱水のリスクが高まります。
最新のエビデンスが示す「理想的な塩分摂取量」
では、結局どのくらいの塩分を摂取すれば良いのでしょうか?まだ結論が完全には出ていませんが2025年現在のエビデンスは下記の通りです。
日本人における適切な目安
一般的な成人の場合
- 男性:7-8g/日
- 女性:6-7g/日
高血圧や心疾患のある方
- 6g/日を目標とするが、5g以下には下げない
- 個人の症状や検査結果に応じて調整
高齢者(65歳以上)の場合
- 急激な減塩は避け、段階的に調整
- 最低でも5g/日は確保する
- 脱水や低ナトリウム血症の兆候に注意
個人差を考慮した「塩分感受性」の概念
実は、塩分の影響には大きな個人差があります。同じ量の塩分を摂取しても、血圧が大きく上がる人(塩分感受性高)と、ほとんど変化しない人(塩分感受性低)がいるのです。
塩分感受性が高い人の特徴:
- 高齢者
- 糖尿病患者
- 慢性腎臓病患者
- 肥満の方
これらの特徴がある方は、より慎重な塩分管理が必要ですが、それでも極端な制限は避けるべきです。
今日から始められる「適切な塩分管理」の実践法
ステップ1:現在の塩分摂取量を把握する
多くの方は、自分がどのくらい塩分を摂取しているか正確に把握していません。まずは1週間、食事の記録をつけてみましょう。
簡単な計算方法:
- 味噌汁1杯:約1.5g
- 醤油大さじ1杯:約2.6g
- 食パン1枚:約1.2g
- おにぎり1個:約1.5g
- ラーメン1杯:約6-8g
ステップ2:「隠れ塩分」を見つけ出す
日本の食生活では、調味料以外にも多くの食品に塩分が含まれています。
要注意食品リスト:
- 加工肉(ハム、ソーセージ、ベーコン)
- インスタント食品
- 冷凍食品
- パン類
- お菓子(せんべい、クラッカーなど)
- 調味料(めんつゆ、ドレッシング、ケチャップ)
これらを完全に避ける必要はありませんが、頻度を減らしたり、低塩分の製品を選んだりすることから始めましょう。
ステップ3:「足し算」の減塩法を実践する
従来の減塩は「引き算」の発想でした。しかし、最新の栄養学では「足し算」のアプローチが注目されています。
カリウムを積極的に摂取する 野菜や果物に豊富なカリウムは、体内のナトリウムを排出し、血圧を下げる効果があります。
- バナナ1本:約400mg
- ほうれん草1束:約900mg
- じゃがいも中1個:約600mg
- トマト1個:約300mg
1日のカリウム目標量は3,500mg以上です。
マグネシウムも重要 マグネシウムは血管の緊張を和らげ、血圧を安定させる効果があります。
- アーモンド30g:約90mg
- 玄米1膳:約90mg
- 青魚1切れ:約40mg
危険な兆候を見逃さないために
過度な減塩による体調不良のサインを見逃さないよう、以下の症状に注意してください:
緊急度:高(すぐに医療機関を受診)
- 激しいめまいや失神
- 継続する嘔吐
- 意識がもうろうとする
- 筋肉の痙攣
緊急度:中(数日続く場合は受診を検討)
- 持続的な倦怠感
- 食欲不振が1週間以上続く
- 立ちくらみが頻繁に起こる
- 集中力の明らかな低下
緊急度:低(経過観察、必要に応じて受診)
- 軽度の疲れやすさ
- 時々のめまい
- 食事の満足感の低下
特別な配慮が必要な方々へ
妊娠中・授乳中の女性
妊娠中の極端な減塩は、胎児の発育に悪影響を与える可能性があります。産科医と相談しながら、適切な塩分管理を行いましょう。
慢性腎臓病の患者さん
腎機能が低下している方は、ナトリウムだけでなくカリウムの調整も必要です。腎臓専門医による個別の指導を受けることが重要です。
心不全の患者さん
心不全の程度によって適切な塩分量は変わります。循環器専門医と連携し、症状の変化に応じて調整しましょう。
スポーツをする方
運動による発汗量に応じて、塩分補給を調整する必要があります。特に長時間の運動では、適切な塩分補給が熱中症予防に重要です。
医師として患者さんにお伝えしたいこと
私が日々の診療で感じているのは、多くの患者さんが「完璧を求めすぎている」ということです。
「1gでもオーバーしたら意味がない」 「減塩調味料以外は使ってはいけない」 「外食は絶対に禁止」
このような極端な考え方は、かえってストレスを増やし、継続を困難にします。人生は楽しんだもの勝ちです。
大切なのは「バランス」と「継続」
健康的な食生活の基本は、バランスと継続です。完璧な1日よりも、適度に配慮した365日の方がはるかに価値があります。
「80点の食事」を続けることが、「100点の食事」を時々することよりも重要
この考え方を基本に、無理のない範囲で食生活の改善に取り組んでください。
定期的な医療機関での確認を
塩分管理の効果や安全性を確認するため、以下の検査を定期的に受けることをお勧めします:
基本的な検査(3-6か月ごと)
- 血圧測定
- 血液検査(ナトリウム、カリウム、腎機能)
- 体重・体組成測定
詳細な検査(1年ごと)
- 24時間尿中ナトリウム測定
- 心電図・心エコー検査
- 動脈硬化の評価
まとめ
過度な減塩が健康リスクを高める可能性があることは、もはや医学的な常識となりつつあります。大切なのは「ゼロか百か」ではなく、「適切なバランス」を見つけることです。
今日から実践できる5つのポイント
- 目標は「適度な減塩」 – 極端な制限ではなく、6g前後を目安に
- 個人差を理解する – 自分の塩分感受性を知り、適切な目標を設定
- 段階的な調整 – 急激な変化ではなく、徐々に習慣を変える
- 足し算の栄養 – 減らすだけでなく、カリウムやマグネシウムを増やす
- 定期的な確認 – 医療機関での検査と体調の変化に注意
最後に
この記事を読んでくださったあなたには、ぜひ「賢い減塩」を実践していただきたいと思います。健康のための努力が、かえって健康を害することがないよう、正しい知識に基づいた食生活を送ってください。
もし現在の減塩方法に不安がある場合、または体調に気になる変化がある場合は、遠慮なく循環器専門医にご相談ください。一人ひとりの状況に応じた、最適な食事指導を提供いたします。
あなたの健康的な毎日のために、この記事が少しでもお役に立てれば幸いです。
以上
参考文献
- Intersalt Cooperative Research Group. Intersalt: an international study of electrolyte excretion and blood pressure. Results for 24-hour urinary sodium and potassium excretion. BMJ. 1988;297(6644):319-328.
- 日本高血圧学会高血圧治療ガイドライン作成委員会. 高血圧治療ガイドライン2024. 日本高血圧学会; 2024.
- O’Donnell M, Mente A, Rangarajan S, et al. Urinary sodium and potassium excretion, mortality, and cardiovascular events. N Engl J Med. 2014;371(7):612-623.
- Mente A, O’Donnell M, Rangarajan S, et al. Associations of urinary sodium excretion with cardiovascular events in individuals with and without hypertension: a pooled analysis of data from four studies. Lancet. 2016;388(10043):465-475.
- Epstein M. Reduced dietary salt intake for the prevention of cardiovascular disease: current status and future directions. Curr Hypertens Rep. 2015;17(12):96.
- 厚生労働省. 日本人の食事摂取基準(2025年版). 厚生労働省; 2024.
- Graudal NA, Hubeck-Graudal T, Jurgens G. Effects of low sodium diet versus high sodium diet on blood pressure, renin, aldosterone, catecholamines, cholesterol, and triglyceride. Cochrane Database Syst Rev. 2020;12:CD004022.
- Stolarz-Skrzypek K, Kuznetsova T, Thijs L, et al. Fatal and nonfatal outcomes, incidence of hypertension, and blood pressure changes in relation to urinary sodium excretion. JAMA. 2011;305(17):1777-1785.
- Cohen HW, Hailpern SM, Fang J, Alderman MH. Sodium intake and mortality in the NHANES II follow-up study. Am J Med. 2006;119(3):275.e7-14.
- Japanese Society of Hypertension Committee for Guidelines for the Management of Hypertension. The Japanese Society of Hypertension Guidelines for the Management of Hypertension (JSH 2024). Hypertens Res. 2024;47(4):1-94.




